視野テスト:ある医学生から別の医学生へ
Joy N.Carroll and Chris A.Johnson,Ph.D.
August22,2013
はじめに:ビジョンのコンポーネント
ビジョンは、視力、色覚、バーニア(アライメント)視力、動きの知覚および光度の変化(ちらつき)または光度の違い(コントラスト)の異なる測定可能な機能の組み合わせである。 視力は、細かい細部を決定し、ある物体を別の物体から区別する能力である。 視力は、文字や画像のビジョンチャートでテストされます。,
光度の変化はちらつきとして知覚され、ある物体から別の物体への光度の違いはコントラストとして知覚される。 視野は視線があらゆる中心目的で指示される間、見られるスペースの全体の地域を取囲みます。 このチュートリアルで説明してい視野検査
視野
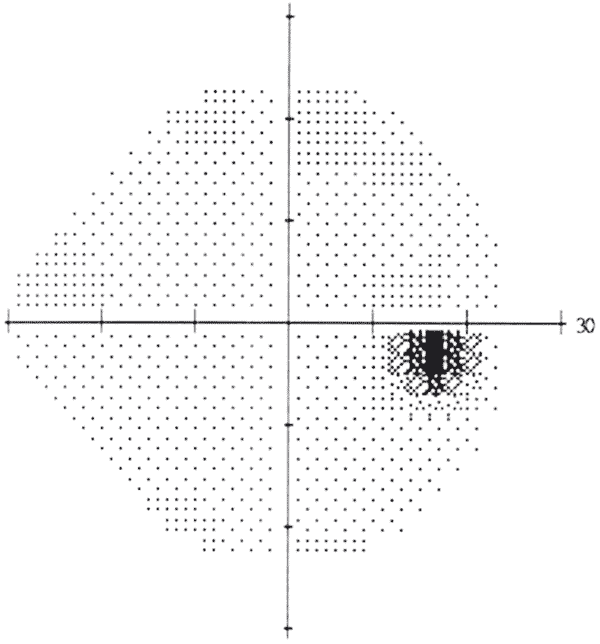
通常の昼光(明視)条件下では、最小または最も強い可視物体は、視野の中心領域でのみ見られる。 周辺では、物体を識別するには、より大きくまたはより強くする必要があります。, 正常な視野はおよそ100°時間的に(横に)、60°nasally、60°superiorly、および70°underiorly伸びます。 視神経が目を離れる15°の時間的に生理的な暗点(盲点)が存在する。 決定的な場所は、個々にわずかに異なります。 平均死角は直径7.5°で、水平子午線より垂直に1.5°下に集中しています。 図1を参照してください。 薄暗い夜間照明(暗所)条件の場合、中周辺は視野の最も敏感な領域である。
図1:生理学的暗点。, 暗点は、視力低下を示す、ピクシレーションの増加の領域である。
解剖学&生理学
視野は、眼の光受容体の地形配置に対応しています。 光の光子が網膜の光受容体細胞に吸収されると、11-cis発色団のcis-trans異性化が光転写カスケードを開始し、その結果、双極細胞および水平細胞の過分極、および最終的に神経線維の層を形成する神経節細胞の活性化が起こる。, 神経線維は視神経が起きる視神経の頭部に移動します。 視神経頭部(視神経乳頭としても知られている)には、光受容体はなく、神経線維のみが存在する。 この領域は生理学的暗点に対応する。
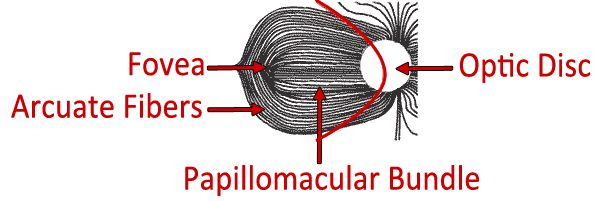
コーン(明所視)光受容体の最高密度は、黄斑に位置する。 最終的に視神経を形成するために結合する神経節細胞軸索は、黄斑から視神経乳頭の側頭側面まで乳頭嚢束として水平に移動する。 神経線維は、水平子午線に沿って正中縫線を尊重する。, 黄斑に側頭的に由来する神経節細胞もまた、正中縫線を横断することなく視神経乳頭に移動しなければならない。 いなければな弧をpapillomacularバンドルを形成の名に相応しい円弧の他の繊維ます。 網膜の鼻から椎間板にかけての領域に由来する神経節細胞は、黄斑の周りを弧を描く必要はない。 したがって、それらは放射状に配向され、視神経へのかなりまっすぐな経路を作る。 緑内障によるものなどの神経節細胞喪失に起因する視野欠損は、これらの解剖学的パターンに対応する。,
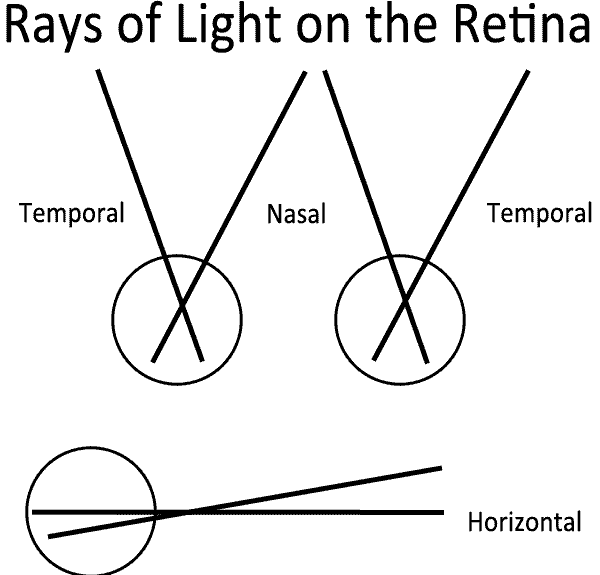
視野座標は網膜座標の反対であることに注意することが重要です。 側頭視野から眼に入る光は、網膜の鼻側の光受容体によって検出され、側頭視野から入る光は側頭視野によって検出される。 同様に、上視野からの光は下網膜に吸収され、その逆もまた同様である。, したがって、側頭網膜における神経節細胞の損傷を有する患者は、鼻視野欠損を有すると予測される。
図3:網膜への光のパス。 眼よりも優れた光を発する光は、下網膜によって検出される。 眼に対して時間的に発生する光は、網膜の鼻側面によって検出される。
歴史
視野の認識は、半盲を認識したヒポクラテスの時代まで2,000年以上前までさかのぼります。, 視野は、単に片目を覆い、周辺視力を使用して物体を識別しながら、または審査官によって示される指の数をまっすぐに見るように患者に求めることによって評価されることが多い。 フィールドは、多くの場合、大きなフィールド欠陥に対してのみ敏感である四つの場所でのみテスト テストのこの方法は対立の視野の評価と言われます。
視野の定量化は十九世紀の間に開発されました。, Jannik Bjerrumは、黒いスクリーンの前にある黒い棒の端にある白い物体が見られたかどうかを患者に尋ねることによって、視野のマッピングを開始しました。 複数の目標のさまざまな職種、さまざまな規模の杖の検査を効果的にマッピングのサイズに必要なビジョンの異なる分野です。 タンジェントスクリーンとして知られているテストのこの方法は視野の中心30°だけを測定する。
アムスラーグリッドは、黄斑によって占められる中心視野(直径約8度)を測定するための別のツールである。, テストは、25cmまたは40cmの距離に保持された白い背景上に交差する水平および垂直の黒い線を有するカードで構成されている。 グリッドの中心にある点に視線を固定している間、ぼやけている、欠けている、または歪んでいる領域は、患者によって識別される。 中心視力は黄斑に対応しているため、黄斑の病理を臨床的に追跡するためのアムスラーグリッドの使用があります。,
運動および静的視野測定
完全な視野をテストする方法は、ハンス-ゴールドマンによって開発されました。 彼のボウル状の周囲は、白い背景に重ね合わせたターゲットとして明るい光を使用し ターゲットは、サイズ、輝度、色が異なる場合があります。 Goldmannの視野測定は訓練された視野測定者が視野を測定し、引くように要求する。 課題には、コストとペリメトリスト間の変動が含まれます。, 実際には、Goldmannの視野測定は運動的視野測定の形態である:刺激は分野に視野の端を越えてから動く。 刺激が最初に見られる位置はテストされる刺激のサイズのための視野の外の周囲を示す。
自動視野測定は1970年代に開発されたもので、その名前が示すように、自動視野測定はコンピュータの助けを借りて視野をマッピングします。 タコの周囲、ハンフリー分野の検光子およびハンフリーのマトリックスは少数の利用できる自動化された周囲である。, タコは変更された動的視野測定を行うことができるが、ほとんどの自動化された視野測定は静的である:静止した刺激は、サイズおよび強度で変わり、視野内の特定の位置で示される。
ハンフリー視野テスト
いくつかの基本的な条件は、任意の方法によって生成される視野の成功したマップのために満たされなければならない。 個体は、一定の位置に向かって数分間一定の凝視を維持することができなければならない。 それぞれの目は別々にテストされ、反対側の目はパッチで覆われています。 屈折矯正は、テストレンズで行う必要があります。, 眼鏡は、その形状のために視野に誤った欠陥を引き起こす可能性があるため、着用してはなりません。 さらに、調節的な緊張を軽減するために、老眼の矯正を行う必要があります。 老眼のための標準的な調節は単独で年齢に基づいて利用できます。 乱視を補正するには>0.75ジオプター、円筒レンズを使用する必要があります。 瞼か鞭が視覚軸線を妨げれば、ふたは方法からそれを持ち上げるために額に録音されるかもしれません。,
ハンフリー視野(HVF)テスト中に、患者はあごに頭を置き、大きな白いボウルの中央fixation点に向かって視線を固定します。 上記のように、このテストは静的視界測定の例です。 それは視野で短い時(200ms)の間残る非移動刺激を見る機能を査定する。 患者が提示された刺激を見ると、彼はハンドヘルドリモコンのボタンを押す。, 視野のある特定の領域内の異なった位置は境界、か時間の50%見られる刺激の強度が各テスト位置で見られるまでテストされます。
刺激は大きさと光度が異なります。 ゴールドマンサイズIII(直径約φ度)が一般的に使用されていますが、ゴールドマンサイズV(直径約2度)は、視力低下(<20/200)またはその他の視力障害 GoldmannのサイズI、IIおよびIIIは稀に臨床的に使用されません。 刺激の光度は、0の範囲にわたって変化させることができる。,08-10,000アポスティル(asb)。 これは、0dB(最も明るい、無調整の刺激)から51dB(最も調光最大減衰の刺激)までの減衰または調光のデシベル(dB)で報告されています。 患者が最も明るい、未整備のstimlulusでさえ見ることができない場合、それは<0dBとして報告されます。
スウェーデンの対話式しきい値処理アルゴリズム(SITA)が頻繁に使用されています。 SITAは、気象情報および予測を提供するために使用される方法と同様のベイズ統計的特性を使用する予測手順です。, SITAは予測なしで可能であるより急速な分析を可能にする。 近くの場所でのユーザーの結果を考慮することによって、見られる可能性が低い、または見られる可能性が非常に高い刺激は、徹底的にテストされません。 代わりに、閾値に近い可能性のある刺激がテストされます。
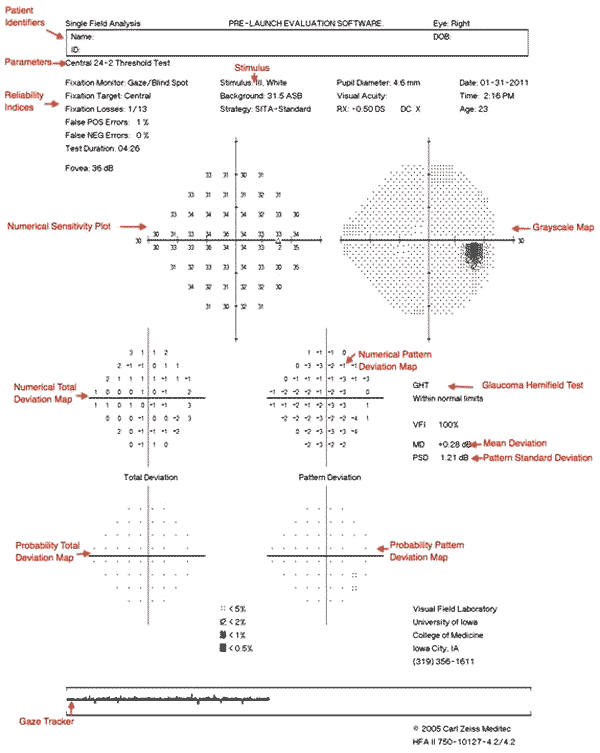
ハンフリー視野プリントアウトの読み取り
視野プリントアウトに提供されるすべての情報は重要です。, 患者の識別情報および特定の検査および刺激サイズは、分析の上部付近に配置される。 エラーが間違った年齢層の正常値との比較をもたらすため、患者の生年月日が適切に入力されたことを確認することが重要です。
患者の名前の下には、”Central24-2Threshold Test”などの検査パラメータに関する情報を与える声明があります。”最初のステートメントは、”セントラル24″は、視野の中央24度が分析されたことを示しています。 次の数字は、ポイントのグリッドが視覚軸にどのように整列されるかを示します。, 数字”1″は、中間点が水平子午線と垂直子午線の上にあることを示します。 数字”2″は、点のグリッドがこれらの子午線にまたがっていることを示しています。 視野欠陥が水平または垂直の正中線を尊重するかどうかを評価する方が簡単であるため、これは最も一般的に使用される設定です。
レポートの次に、固定損失、偽陽性、および偽陰性を含む信頼性指標があります。 固定の損失は患者が生理学的な盲点の予測された区域で示される刺激を見ることを報告すると起こります。, 偽陽性は、刺激が提示されていないときに患者がボタンを押したときに発生します。 熱心に喜ば参加者は、時には高い偽陽性率(すなわち、彼らは”幸せなトリガー”である)に苦労します。 偽陽性は、多くの刺激が正常な視力でさえ見られないという単純な声明を提供することによってしばしば修正することができる。 偽陰性は、患者が以前に見られたよりも有意に明るい刺激がある場所で見られない場合に発生します。 偽陰性は、通常、注意の経過または疲労の結果であり、修正することは困難である。,
視覚閾値は、各位置で50%の時間で見られる刺激の強度である。 各検定点のしきい値は、感度プロットのデシベル単位で表示されます。 数値が高いほど、患者はより減衰した光を見ることができ、したがってその場所でより敏感な視力を有することを意味する。 数値感度プロットの右側には、グレースケールマップがあります。 この地図はより高い感受性およびより低い感受性を反映するより暗い地域を示すより軽い地域の患者の視野を渡る感受性を示します。, 感度は、任意の規範的なデータベースと比較されていません。 そのために地図が注目している技術力の向上と技術基盤の整備フィールドがあり損失を最小限に抑える場合に損失がより均一に。 注意は機械が灰色の異なった陰間の締切りを作ることを選ぶところに基づいて誤解を招くことができるので使用されるべきです。 生のしきい値データは、常にグレースケール表現とともに評価する必要があります。
数値総偏差マップは、患者の視覚感受性を同じ年齢の平均的な正常個体と比較する。, 感度は通常、年齢とともに徐々に減少するので、年齢マッチした正常しきい値と比較することは有用である。 正の値は、患者がその年齢の平均的な個体よりも薄暗い刺激を見ることができる分野の領域を表す。 負の値は、通常からの感度の低下を表します。
数値パターン偏差マップは、視覚感度の一般化された減少を補正することによって、患者の視野内の不一致を示す。 拡散的に落ち込んでいるフィールド内に隠された感度損失の局所領域を示すことは有用である。, 例えば、密な激流を持つ人は全体の視野を渡る境界を減らし、これは緑内障のような無秩序の共存による焦点損失を不明瞭にするかもしれません。 パターン偏差分析では、患者のしきい値を標準データベースと比較するのではなく、患者の7番目の最も敏感な(85番目のパーセンタイル)非エッジポイントを見つけ、それにゼロの値を与えます。 次に、それぞれの他のテスト位置をこの値と比較して、一般化されたうつ病を補正します。, この方法は広範囲損失または拡散損失を局所損失から分離するのに最適であることを示した。
最下部の確率プロットは、総偏差マップとパターン偏差マップのグレースケールバージョンです。 これらのマップは、合計およびパターン偏差の計算の統計的有意性を視覚的に表すのに役立ちます。 グレースケールマップは、外挿を避けるために数値マップと組み合わせてのみ解釈する必要があります。
プリントアウトの右側にはいくつかの有用な数字があります。, 緑内障のhemifieldテスト(GHT)は緑内障と一貫しているかもしれない重要な相違のために査定するために横の子午線の上下の対応するポイントのグループを 平均偏差(MD)は、年齢マッチした標準データベースから予想されるものと比較した患者の結果における平均偏差である。 この計算では、周辺点よりも中心点の重さが高くなります。 パターン標準偏差(PSD)は、焦点欠陥の描写です。 隣接する点間の差を比較することによって決定される。, 値が大きいほど焦点損失が大きくなり、値が小さいほど損失がないか拡散損失が大きくなります。 短期変動(SF)は、同じテスト場所の繰り返し測定間の変動を表現する計算です。 高いSFはテストの信頼性を減らす。 補正されたパターン標準偏差(CPSD)は、SFのPSDを補正します。 同じポイント(高いSF)をテストするときに高いばらつきがある場合、予測値の減少によりPSDの重みが少なくなり、CPSDはPSDよりも低く見えます。
HVFプリントアウトの下部には視線トラッカーがあります。, 患者の瞳孔はテストの間に監視され、瞳孔が動くたびに(固定またはヘッド直線の損失を表す)、upstrokeは記録される。 固定の損失は異常が網膜の予想された解剖領域と対応しないし、一部が完全に逃されるかもしれないので視野テストの正確さを減らします。 視線トラッカーが瞳孔の視界を失ったとき(まばたきまたは垂れ下がった上まぶたを表す)、ダウンストロークが記録されます。 瞳孔閉塞はまた、結果の精度を低下させる可能性がある。
図6:HVF24-2. マイケル-ウォール医学博士,
Goldmann visual field Testing
Goldmann visual field(GVF)視野測定は、コンピュータアルゴリズムの助けを借りずに手動で視野をマッピングする熟練した視野測定者を必要とするため、HVFほど広く利用できません。 ライトは標準化された背景の輝度の白いボールに写し出される。 投影された光は、かなり円形の刺激を形成する。 六つの刺激サイズは、0からの範囲で、利用可能です。,0625mm2(円弧直径の約6分)から64mm2(直径約2度)を30cmで見たとき、これは患者の目と背景の刺激との間の標準的な距離である。 使用される全体的なフィールドマッピング技術は、刺激が視野に移動される運動学的視野測定の一形態である。 患者が刺激を見ると、彼はローテクな方法でそう示します。 アイオワ大学で洗濯機は刺激が見られる時はいつでも洗濯機が付いているテーブルを叩く指示の患者に、与えられる。, Perimetristはそれから刺激が見られたポイントで印を作ります。 反応時間を説明するために、良好なペリメトリストは、マークの位置を一貫して調整する。 テストの終了時に、マークは線によって接続され、視野の滑らかな境界、またはアイソプターを形成する。 感度の低下した領域(暗点)は、損失領域の中心から始まり、少なくとも8方向(異なるクロック時間)にターゲットを外側に移動させる反対のプロセスによってマッピングされる。 使用される異なる色は、異なるサイズおよび発光強度の刺激を表す。,
ゴールドマン視野解釈
GVFの最終結果は、地形図に似た図です。 これらの図を概念化するために一般的に使用される類推は、”ビジョンの島”です。”この類推では、視野は中央のピークを持つ島であり、高度は与えられた場所の視覚感度と相関しています。 この類推では、生理学的死角は島のピットまたは井戸によって表されます。, アイソプターは、ローマ数字、アラビア数字、および文字の三つの文字で名前が付けられています。 ローマ数字は刺激のゴールドマンサイズを示しています。 アラビア数字と文字は、光の減衰を示しています。 減衰がない場合は”4e”という組み合わせが使用されます。 “4”未満の各アラビア数字について、光は5dB減衰します。 “E”より前のアルファベットの各文字について、光は1dB減衰します。 アイソプターの範囲内では、患者はこの大きさおよび強度の光を見ることができる。 Scotomataは、単色で網掛けされた領域で表されます。, 色は、暗点の深さ、または患者がその領域で見ることができない最も暗い、最小の刺激を表します。 たとえば、下の画像では、生理学的死角はI2eアイソプターのようにオレンジ色に網掛けされています。 これは、患者が領域のI2e刺激を見ることができないが、より暗いI4e刺激を見ることができたことを示唆している。
図8:ゴールドマン視野。 クリス-A-ジョンソン博士,
緑内障性視野欠損
緑内障における視神経軸索の損失は、最終的に視野欠損をもたらすが、軸索のかなりの割合が失われるまで、欠陥 病気の進行のそのポイントの後で、それ以上の進行は連続視野の測定と続くことができます。 緑内障と関連付けられる視野の欠陥は病気のために特定ではないです。, 例えば、フィールド全体の一般化されたうつ病は、緑内障だけでなく、白内障の結果でもあり得る変化である。 緑内障性変化の追加の例としては、焦点うつ病、視野の焦点または一般化された収縮、および盲点ベアリング(視神経頭部周囲の感度の低下)が挙げられるが、これらに限定されるものではない。
暗点は、より良い視力の領域に囲まれた視野内の感度の低下した島である。 コンマのような形をした島は、Seidel scotomataと命名されています。, 円弧状の繊維の形をした弧状の島は、Bjerrumまたは円弧状の暗点である。 視野の中心に影響を与えるものは中心暗点であり、視野の中心十度の周りに位置するものは傍中心暗点である。 欠陥が鼻野に位置し、単一のアイソプターで水平子午線に沿って十度、または複数のアイソプターで5度伸びている場合、それは鼻ステップとして知られて 末期緑内障は、上半野または下半野欠損、または中央または側頭視野以外のすべての視力の喪失さえももたらす可能性がある。
末期の緑内障は、, 視力(中心視力の尺度である)は20/20のままであるかもしれないが、周辺視野は著しく減少するかもしれない。
視野損失のパターン
光学系および光受容体から脳の視覚中心までの視覚経路のさまざまな部分に沿った視覚メカニズムの損傷は、視野損失の異なる形状およびパターンを生成する。, 視野を適切に解釈できるようにするために,異なる視覚構造への損傷に関連する視野損失の古典的なパターンを示す表を示し,視野を解釈するための簡単な”クックブック”をこのレポートの最後に提示した。 “クックブック”の手順は、ショートカットなしで指定された順序で実行する必要があることに注意してください。,
一致する両側欠損
視交叉に近い
違和感のある両側欠損
後視覚皮質に近い
“空のパイ”
側頭葉
“空のパイ”
/p>
“床の上のパイ”
頭頂葉
“パンチアウト”欠陥
後頭葉
ビジュアルフィールド解釈クックブック
*最も正確な結果を得るためには、これらのガイドラインに従う必要があります。,多くの誤検知(>SITAを使用して15%)、または固定の損失(>33%)がありますか? レンズリムアーチファクトまたは補正されていない眼瞼下垂はあります 項目が信頼できるように見える場合は、手順2に進みます。
誤解を招く可能性があるため、これらのフィールドを最新の視野のみと比較してショートカットを取らないでください。 一般に、疾患の進行を評価するためには、六つ以上の視野検査が必要である。 身体検査の所見と他の検査および画像検査の結果の文脈における所見を考慮する。
オンラインリソース
- EyeWiki by The American Academy of Ophthalmology
- Imaging and Perimetry Society
推奨引用フォーマット
Carroll JN,Johnson CA. 視野テスト:ある医学生から別の医学生へ。 EyeRounds.org.August21,2013;から利用可能http://EyeRounds.org/tutorials/VF-testing/