Metformina i cukrzyca typu 2 / podstawowa opieka
podawanie
korzyści z leczenia cukrzycy typu 2 (T2D) są związane z jej wpływem na powikłania mikronaczyniowe i makrowaczyniowe związane z przedłużoną hiperglikemią. Insulina została odkryta w 1929 roku, a sulfonylomoczniki i biguanidy zaczęto stosować w latach pięćdziesiątych. W szczególności metformina została sprzedana w 1957 r., więc mija 50 lat jej stosowania w dziedzinie cukrzycy., Ale dopiero w 1998 r.opublikowano wyniki największego badania interwencyjnego przeprowadzonego na pacjentach z T2DM, prospektywnego badania cukrzycy United Kingdom (UKPDS), które wykazało, że długotrwałe intensywne leczenie hiperglikemii może zmniejszyć występowanie powikłań mikronaczyniowych, chociaż tylko w podgrupie pacjentów z nadwagą leczonych metforminą, częstość występowania sercowo-naczyniowa 1 (ryc. 1)., Publikacja tych wyników wznowiła stosowanie tego leku, który obecnie przekształcił się z ograniczonego w podstawę leczenia T2DM, zgodnie z późniejszymi wytycznymi praktyki klinicznej 2-4 oraz standardem porównywania nowych leków i strategii terapeutycznych.
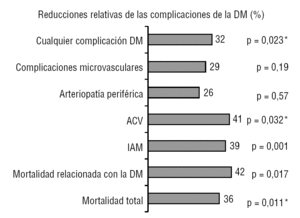
rys. 1 Korzyści z leczenia metforminą w badaniu UKPDS1. 1.,704 pacjentów z nadwagą losowo przydzielono do konwencjonalnego leczenia (411) lub intensywnego leczenia: metforminy (342), sulfonylomocznika (542) lub insuliny (409). udar: udar, DM: cukrzyca; AMI: ostry zawał mięśnia sercowego. * Znaczące różnice w odniesieniu do insuliny i pochodnych sulfonylomocznika.,
niniejszy artykuł zaktualizuje dane dotyczące korzyści leczenia metforminą w T2DM zarówno w monoterapii, jak iw połączeniu z innymi lekami doustnymi i insuliną, a także rosnącą krytyką jego przeciwwskazań do ryzyka kwasicy mleczanowej.,
farmakologiczne działanie metforminy i przeciwwskazania
mechanizm działania i korzystne efekty
mechanizm działania głównej metforminy jest zmniejszenie produkcji glukozy w wątrobie, poprzez zmniejszenie glukoneogeneza w wątrobie, choć w mniejszym stopniu, również zwiększa wychwyt glukozy do komórek muscular5,6. Metformina jest jedynym biguanida zalecane zarówno dla dorosłych, jak i młodzieży i dzieci powyżej 10 roku życia, ponieważ fenformina i buformina istnieje ryzyko niedopuszczalnie wysoka kwasica láctica6.,
jego skuteczność jest podobna do skuteczności sulfonylomoczników (zmniejszenie HbA1c o 1,5-2%), ale bez przyrostu masy ciała lub hipoglikemii i wiąże się ze zmniejszeniem ciśnienia krwi, trójglicerydów, cholesterolu całkowitego i lipoprotein o niskiej gęstości, PAI-1 i innych markerów zapalenia naczyniowego5,6. W niedawnej metaanalizie Cochrane nie zaobserwowano zmniejszenia masy ciała w badaniach klinicznych w porównaniu z placebo lub dietą, ale mniejszy przyrost masy ciała w badaniach w porównaniu z sulfonylomocznikami, glitazonami lub insulinom5., Jest usuwany przez nerki bez metabolizmu.
dawkowanie i wytyczne dotyczące podawania
należy rozpocząć od jednej tabletki dziennie (850 mg) z głównym posiłkiem w celu złagodzenia skutków ubocznych przewodu pokarmowego. Dawki należy zwiększać co tydzień lub 2 tygodnie do maksymalnie 2 lub 3 tabletek w zależności od odpowiedzi klinicznej, ponieważ odpowiedź zależy od dawki. 85% pacjentów osiąga maksymalne zmniejszenie HbA1c (2%) przy dawkach 2000 mg bez dodatkowego zmniejszenia po osiągnięciu 2500 MG6. Jednak 2.,550 mg było średnią dzienną dawką stosowaną w badaniu UKPDS1.
działania niepożądane
najczęstszym działaniem niepożądanym jest nietolerancja żołądkowo-jelitowa: ból brzucha, wzdęcia, a zwłaszcza biegunka (30%), która jest zależna od dawki, samoograniczająca się i przemijająca i zwykle jest kierowana przez zmniejszenie dawki leku. 5% pacjentów nie toleruje nawet minimalnej dawce6. Inne efekty, takie jak metaliczny smak, są znacznie rzadsze. Niedobór wchłaniania witaminy B12 obserwowany u 30% pacjentów rzadko powoduje niedokrwistość złośliwą.,
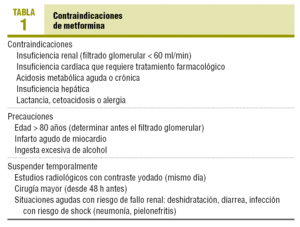
najpoważniejszym, choć bardzo rzadkim, działaniem niepożądanym jest kwasica mleczanowa, która ma przeciwwskazania w niewydolności nerek lub serca i innych predysponujących do niej sytuacjach (Tabela 1). Leczenie należy tymczasowo przerwać w przypadku ostrego zawału mięśnia sercowego (AMI), ciężkich infekcji i wszelkich innych sytuacji predysponujących do ostrej niewydolności nerek lub kwasicy (odwodnienie, ciężka biegunka). Przy planowanej dużej operacji należy ją przerwać na 48 godzin wcześniej., W przypadku badania radiologicznego z kontrastem yodado wystarczy zawiesić go w dniu badania.
kwasica mleczanowa związana z metformina
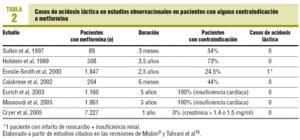
ryzyko kwasicy mleczanowej jest głównym hamulcem do stosowania metforminy, mimo być dostępne na rynku od 1957 roku. Jest to bardzo rzadkie, a jego częstość szacuje się na około 3 przypadki na 100 000 pacjentów / rok6., Praktycznie wszystkie przypadki dotyczyły osób z niewydolnością nerek oraz w sytuacjach hipoksemii, takich jak wstrząs, w których śmiertelność wynosi do 50% 7. Rola metforminy w kwasicy mleczanowej została zakwestionowana w ostatnich latach i stwierdzono, że może ona nie być przyczyną u pacjentów z ciężką ostrą chorobą7-9 i że może nawet mieć ochronny wpływ na śmiertelność związaną z kwasicą mleczanową u pacjentów przyjmujących laktację7., Tak więc w badaniach obserwacyjnych pacjenci leczeni metforminą mają równe lub mniejsze ryzyko kwasicy mleczanowej niż w grupie cukrzycowej 10, 11. Rzeczywiście, w przeglądzie Cochrane nie wykazano związku metforminy z kwasicą mleczanową lub stężeniami kwasu mlekowego, który obejmuje 206 porównawczych badań klinicznych i badań kohortowych od 1959 r. (47 846 pacjentów otrzymujących metforminę i 38 221 pacjentów otrzymujących metforminę z grup kontrolnych)8., W tym samym przeglądzie nie było różnicy w częstości kwasicy mleczanowej (różnica, 0,00); górne granice 95% przedziału ufności wynosiły 6,3 na 100 000 dla metforminy i 7,8 dla komparatorów8. Ponadto różne badania obserwacyjne wykazały, że metformina jest stosowana u pacjentów z niewydolnością nerek lub serca, u których teoretycznie jest przeciwwskazana, bez zwiększania częstości występowania kwasicy mleczanowej 10-15 (Tabela 2). Tak więc odsetek pacjentów z pewnymi przeciwwskazaniami wynosi od 25 do 75% 16., Jednak nadal wychodzi przypadków, które jest interpretowane jako, że istnieje Błąd systematyczny w przypadkach, gdy to powikłanie występuje u pacjenta z metformina7,9.
podsumowując, liczba przypadków kwasicy mleczanowej związanej z metformina jest pod biorąc pod uwagę szerokie zastosowanie, które jest obecnie wykonywane. Fakt, że metformina była stosowana bez problemów u pacjentów z przeciwwskazaniami,może być interpretowany jako dowód, że nie powoduje kwasicy mleczanej9., Jednak przypadki przedawkowania kwasicy mleczanowej u młodych pacjentów z zamiarami samobójczymi wskazuje, że nagromadzenie metforminy w przypadku niewydolności nerek może przyspieszyć kwasicę mleczanową u pacjentów zagrożonych. Jeśli jednak wykluczone zostaną przypadki przedawkowania, eksperci uważają, że większość przypadków nie jest bezpośrednio spowodowana metforminą 7, 9, 17.
czy należy zmienić przeciwwskazania do metforminy?,
metformina jest przeciwwskazana głównie w sytuacjach predysponujących do kwasicy mleczanowej: niewydolność nerek (ze względu na ryzyko nagromadzenia leku), sytuacje predysponujące do niedotlenienia (przewlekła niewydolność serca lub układu oddechowego), marskość wątroby z niewydolnością wątroby, alkoholizm oraz w ostrych sytuacjach, takich jak odwodnienie, ami lub wstrząs (Tabela 1)., Może być przepisywany starszym pacjentom, chociaż przesączanie kłębuszkowe należy zawsze obliczać wcześniej, ponieważ kreatynina w surowicy nie jest wiarygodnym wskaźnikiem czynności nerek u osób starszych, szczególnie u kobiet.
gdyby przeciwwskazania metforminy były ściśle przestrzegane, duża liczba pacjentów byłaby pozbawiona korzyści z leczenia, dlatego wielu autorów opowiada się za tym, aby nie przerywać go systematycznie, ponieważ nie ma wystarczających dowodów na poparcie tego 16-20., W przypadku McCormacka i in17 korzyści z leczenia metformina u pacjentów z nerkami lub sercem znacznie przewyższają potencjalne ryzyko kwasicy mleczanowej.
metformina i niewydolność nerek
techniczne w USA są uważane za przeciwwskazanie kreatyniny > 1,5 mg/ml u mężczyzn i 1,4 kobiet, natomiast w Europie contraindica przed filtracja filtracja filtracja $ mniej niż 60 ml / min, aw niektórych wytycznych regionalnych dozwolone do wartości co najmniej 30 ml / min19, 20., Nie ma jednak danych na temat zakresu czynności nerek, która chroni lub predysponuje do kwasicy mleczanowej 17, 19. Na przykład w badaniu klinicznym 393 pacjentów z niewydolnością nerek (1,3 do 2,2 mg/dL kreatyniny w surowicy), którym towarzyszyły inne choroby przewlekłe, które również przeciwwskazały (choroba niedokrwienna serca, POChP i niewydolność serca), losowo przydzielono do przyjmowania lub odstawiania metforminy, bez różnic w powikłaniach i bez kwasicy mleczanowej w ciągu 4 lat, co trwało próba15., Autorzy wnioskują, że można go stosować tak długo, jak kreatynina w surowicy nie przekracza 2,2 mg/ml i nie uważają jej zawiesiny za niezbędną w przypadku choroby niedokrwiennej serca, POChP lub niewydolności serca15. Ponadto niedawno opublikowano 2 brytyjskie badania populacyjne, które analizują przypuszczalny filtr kłębuszkowy według wzoru modyfikacji diety w chorobie nerek (MDRD) u pacjentów z cukrzycą w celu ustalenia bezpiecznego progu jego przepisania 19, 20. W badaniu Warrena i wsp. 19, C 11.,297 diabetyków leczonych metforminą ustala filtr kłębuszkowy 40 ml/min lub nawet 36 ml / min jako dolną granicę ich przepisywania, która obejmowałaby wszystkich pacjentów leczonych lekiem. W tym badaniu 25,5% pacjentów miało przeciwwskazania z powodu filtracji kłębuszkowej 20. ta propozycja wydaje się dość rozsądna, biorąc pod uwagę dużą liczbę osób starszych, które mogą być pozbawione korzyści z leczenia metforminą ze względu na powszechne stosowanie MDRD., Z drugiej strony należy nalegać, aby nauczyć pacjenta natychmiastowego zaprzestania go w każdej ostrej sytuacji predysponującej do kwasicy mleczanowej (Tabela 1).
metformina i niewydolność serca
metformina jest przeciwwskazana w niewydolności serca wymagającej leczenia farmakologicznego w Europie, natomiast w Stanach Zjednoczonych tylko w klasach III-IV klasyfikacji New York Heart Association (NYHA)., Jednak różne badania obserwacyjne sugerują, że leczenie metforminą jest bezpieczne u pacjentów z niewydolnością serca 13, 14, 16, a niektórzy autorzy sugerują, aby nie przeciwwskazać go w tej sytuacji14-18. W 2 badaniach obserwacyjnych przeprowadzonych w Szkocji (Tayside)13 i Stanach Zjednoczonych 14, w których pacjenci byli obserwowani przez co najmniej rok po wypisie ze szpitala, odnotowano znaczny spadek liczby hospitalizacji (iloraz szans = 0,87)13 i śmiertelność z jakiejkolwiek przyczyny (OR = 0,70 i 0,86) 13,14 w porównaniu z innymi doustnymi lekami lub insuliną., Biorąc pod uwagę te wyniki, rozsądne wydaje się zachowanie metforminy,jeśli pacjent jest stabilny17, 18 i zaprzestanie jej, przynajmniej tymczasowo, w sytuacjach ponownej regulacji lub zaostrzenia niewydolności serca 17. karta techniczna leku powinna prawdopodobnie zostać zmieniona i przeciwwskazana tylko w przypadku ciężkiej niewydolności serca (stopień III I IV klasyfikacji NYHA), to znaczy, gdy duszność znacznie ogranicza aktywność pacjenta, a zatem ryzyko ostrej dekompensacji jest wyższe.,
metformina jako lek pierwszego wyboru
jako wspólny dokument amerykańskich towarzystw diabetologicznych (ADA) i europejskich (EASD)w sprawie zarządzania DM24, jako wytyczne Międzynarodowej Federacji Diabetologicznej (IDF) 3 uważa się metforminę jako lek pierwszego wyboru jako monoterapię, zachowując inne leki doustne i insulina do leczenia w połączeniu z metformina (ryc. 2)., Zalecenia te i algorytm leczenia zostały zawarte w dokumencie, roczne wytyczne ADA Standards of Care 2007 (pod adresem: http://care.diabetesjournals.org/cgi/reprint/30/suppl_1/S4).
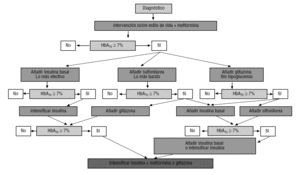
tradycyjnie zaleca się rozpoczęcie od metformina u pacjentów z nadwagą i z secretagogo, u pacjentów o normalnej wadze., Jednak obie wytyczne uważają, że metformina jest zawsze preferowana, ponieważ ma wyraźną przewagę nad resztą leków doustnych,ponieważ poprawia wrażliwość na insulinę i nie prowadzi do przyrostu masy ciała ani hipoglikemii 3, 4.
w celu ustalenia, czy glitazon może być preferowany jako lek początkowy, opracowano badanie ADOPT (Diabetes Outcome Progression Trial), w którym 4360 pacjentów z T2DM bez wcześniejszego leczenia farmakologicznego zostało losowo przydzielonych do 8 mg rozyglitazonu, do 15 mg glibenklamidu i do 2 g metformina21., Skumulowany wskaźnik niepowodzenia monoterapii (zmienna Podstawowa) w ciągu 5 lat wynosił 15% W przypadku rozyglitazonu, 21% w przypadku metforminy i 34% W przypadku glibenklamidu, przy względnym zmniejszeniu ryzyka o 32% (rozyglitazon vs.metformina) i 63% (rozyglitazon vs. glibenklamid). Rozyglitazon doprowadził do większego przyrostu masy ciała i obrzęku niż metformina i glibenklamid, ale mniej efektów żołądkowo-jelitowych niż metformina i mniej hipoglikemii niż glibenklamid., Chociaż wyniki kontroli glikemii wydają się lepsze w przypadku rozyglitazonu, jeśli weźmie się pod uwagę lepszy koszt i większą częstość występowania działań niepożądanych rozyglitazonu, metformina nadal jest lekiem pierwszego wyboru.,
leczenie skojarzone metforminą z innymi lekami doustnymi
w celu poprawy kontroli glikemii po niepowodzeniu monoterapii wszystkie wytyczne dotyczące leczenia sugerują dodanie drugiego leku doustnego2,3, chociaż ostatni lek ADA / EASD4 sugeruje na tym samym poziomie suplementację nocną insuliną (wariant, który uważa za najbardziej skuteczny), sulfonylomocznikiem (opcja najbardziej ekonomiczna) lub glitazonem (opcja o najniższym ryzyku hipoglikemii) (ryc. 2)., Uzasadnienie terapii skojarzonej opiera się nie tylko na niepowodzeniu długoterminowej monoterapii, ale także na fakcie, że możliwe jest wykorzystanie synergistycznego działania różnych mechanizmów działania leków.
połączenie metforminy i sulfonylomocznika stanowi związek z największym doświadczeniem w stosowaniu. Suplementacja metforminą u pacjentów leczonych sulfonylomocznikiem zmniejsza HbA1c o 1,5 do 2 punktów bez znaczącego wzrostu hipoglikemias2, 5, 6., Inne skojarzenia leków doustnych również okazały się skuteczne, chociaż obserwowane spadki HbA1c zależą od skuteczności dodanego leku i nie przewyższają tych opisanych w połączeniu sulfonylomocznika Plus metformina2. Grupa GEDAPS w swoim nowym algorytmie (dostępnym pod adresem: http://www.redgedaps.org/images/recmateriales/algoritmos-gedaps-ADAEASD2006.pdf) wybiera takie skojarzenie, chociaż rozważa również dodanie insuliny nocnej jako dodatkowej alternatywy (ryc. 3)., Niedawno opublikowano tymczasową analizę badania RECORD (Rosiglitazone Evaluated for Cardiac Outcomes and Regulation of Glycaemia in diabetes), w którym rozyglitazon dodany do sulfonylomocznika lub metforminy jest porównywany ze Związkiem sulfonylomocznika i metforminy, Bez istotnych różnic w chorobach sercowo-naczyniowych22., Jednak dopóki ostateczne Wyniki tego badania nie będą znane (koniec 2008 r.), nie będziemy w stanie dowiedzieć się, czy, jak ustalono przez algorytm ADA/EASD, można rozważyć na tym samym poziomie asocjację glitazonu Plus metforminy niż Wiązanie sulfonylomocznika Plus metformina4.
Rysunek 3 algorytm leczenia Cukrzyca typu 2 grupy gedaps. Dostępne pod adresem: http://www.redgedaps.org/images/recmateriales/algoritmos-gedaps-ADAEASD2006.pdf. Linia przerywana, inne alternatywy do rozważenia., ASI jest przeciwwskazane lub nie tolerowane, rozważ inne leki (zwykle sulfonylomocznik). bconsiderate glitazon, jeśli występuje otyłość brzuszna: niższe ryzyko hipoglikemii, ale wyższy koszt niż sulfonylomocznik. CSI pacjent przyjmuje 2 lub więcej leków doustnych, utrzymać tę samą dawkę metorminy i ocenić zawiesić resztę. dhabitually: metoformina Plus sulfonylomoczniki Plus glitazon.,
związek metformina-sulfonylomocznik i śmiertelność
w badaniu UKPDS związek ten został przetestowany przez przypadkowe przepisanie leczenia metforminą w podgrupie pacjentów ze słabą kontrolą pomimo pełnych dawek sulfonylomocznika (chlorporpramid lub glibenklamid), a po 6,6 roku obserwacji nastąpił znaczny wzrost śmiertelności z powodu cukrzycy (RR = 1,96, P = 0,0039) w porównaniu z grupą, która nastąpiła po sulfonylomocznikiem tylko, co podważyło bezpieczeństwo tej kombinacji1., Autorzy przypisali ten fakt losowo, ponieważ oprócz niewielkiej liczby zdarzeń obie grupy miały niższą niż oczekiwano śmiertelność w porównaniu z ogólną kohortą badania. Rzeczywiście, chociaż śmiertelność była wyższa u pacjentów leczonych kombinacją, całkowita liczba zdarzeń sercowo-naczyniowych była podobna1. Z drugiej strony badanie obserwacyjne szkockiej grupy Tayside w dekadzie 1991-2000, w populacji 5.,730 pacjentów wykazało również wyższą skorygowaną śmiertelność z przyczyn sercowo-naczyniowych u pacjentów leczonych skojarzeniem (OR = 2,43) lub samym sulfonylomocznikiem (OR = 1,70) w porównaniu z metforminą sola23. Jednocześnie w podgrupie, która jednocześnie rozpoczęła leczenie obydwoma lekami, zaobserwowano 38% zmniejszenie SKORYGOWANEJ śmiertelności z przyczyn sercowo-naczyniowych (OR = 0,62). Wreszcie, niedawno opublikowano kolejne badanie obserwacyjne z danymi z rejestru regionu Saskatchewan (Kanada) o dużej wielkości próby (12.,188 pacjentów), a także 10 lat obserwacji (1991-2000). W tym badaniu skorygowana śmiertelność z przyczyn sercowo-naczyniowych w porównaniu z osobami leczonymi samym sulfonylomocznikiem była niższa w grupie leczonej skojarzeniem metformina Plus sulfonylomocznik (OR = 0,61) lub sama metformina (OR = 0,75)24. Pomimo tych kontrowersji, obecnie powszechnie uważa się, że związek ten jest bezpieczny i pierwszym wyborem, gdy którykolwiek z 2 leków w monoterapii 2-4,6 zawodzi, a zatem znajduje odzwierciedlenie w algorytmie grupy GEDAPS (ryc. 3).,
leczenie skojarzone insuliną metforminą
gdy odpowiednia kontrola nie zostanie osiągnięta za pomocą 2 lub 3 leków doustnych, najlepszą opcją jest dodanie nocnej dawki insuliny poprzez utrzymanie metforminy, a nie insulinację w monoterapii 2-4,6. Przyrost masy ciała i hipoglikemia są niższe niż w przypadku insulinyzacji w monoterapii 2, 6. Zaleca się również, aby pacjenci otrzymujący dwie lub więcej dawek insuliny i słaba kontrola dodawali metforminę, ponieważ zmniejsza się zapotrzebowanie na HbA1c i insulina2, 6.,
wnioski
metformina jest obecnie lekiem pierwszego wyboru w T2DM, jak potwierdzają główne wytyczne praktyki klinicznej, i jest skuteczna zarówno w monoterapii, jak i w połączeniu z innymi doustnymi lekami lub insuliną. Jego wykazane korzyści w zakresie powikłań sercowo-naczyniowych i śmiertelności obserwowanych w UKPDS oraz niższe ryzyko hipoglikemii i przyrostu masy ciała, jakie stwarza w porównaniu z innymi opcjami terapeutycznymi, sprawiają, że jest on preferowany u wszystkich pacjentów z T2DM., Jeśli chodzi o przeciwwskazania leku, prawdopodobnie należy je zmienić, ponieważ ryzyko kwasicy mleczanowej jest podobne do ryzyka innych leków przeciwcukrzycowych, nawet jeśli ich przeciwwskazania nie są przestrzegane. Ponieważ jednak kwasica mleczanowa jest tak poważnym powikłaniem, nie należy jej podawać w przypadku ciężkiej niewydolności nerek (filtracja kłębuszkowa
kluczowe punkty
• metformina jest lekiem pierwszego wyboru zarówno u otyłych, jak i pacjentów z normopes i jest skuteczna zarówno w monoterapii, jak iw połączeniu z innymi doustnymi lekami lub insuliną.,
• różne badania obserwacyjne pokazują, że pacjenci leczeni metforminą mają niższą śmiertelność całkowitą i sercowo-naczyniową niż pacjenci leczeni innymi lekami doustnymi lub insuliną.r• * liczne badania obserwacyjne sugerują, że ryzyko kwasicy mleczanowej związanej z metforminą jest bardzo niskie i nie wyższe niż w przypadku innych leków doustnych, chociaż stosuje się je u znaczącego odsetka pacjentów, u których teoretycznie jest przeciwwskazane.,r• * biorąc pod uwagę nasilenie kwasicy mleczanowej, należy unikać metforminy w przypadku ciężkiej niewydolności nerek (filtracja kłębuszkowa • związek sulfonylomocznik-metformina jest połączeniem z wyższym doświadczeniem w stosowaniu, niższym kosztem i wyższą skutecznością, chociaż nie ustalono długoterminowych korzyści.
ośrodek podstawowej opieki zdrowotnej kopalnia. Instytut Catala De La Salute.- co? – spytał Saper. San Adria de Besos Barcelona. Hiszpania.
Red GEDAPS (zespół badań nad Cukrzycą w podstawowej opiece zdrowotnej).